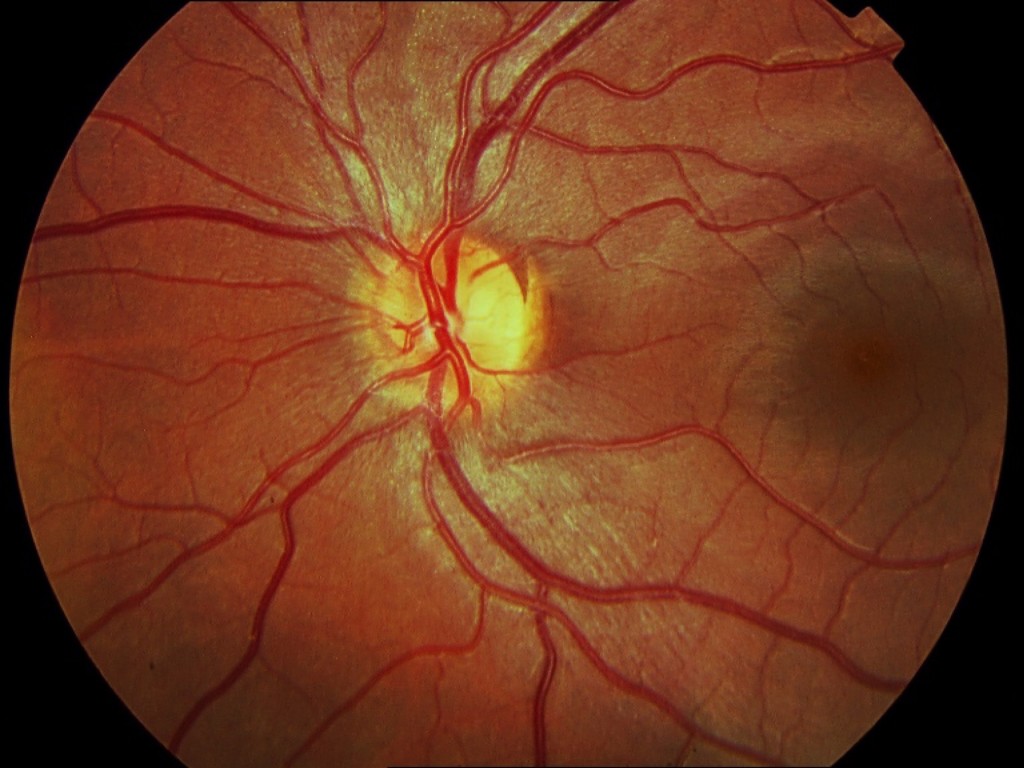
La vascularización retiniana está asegurada por la arteria central de la retina, rama de la arteria oftálmica, que llega por el nervio óptico.
En las proximidades del borde papilar se divide en dos grandes troncos (superior e inferior), que se subdividen en ramas temporales y nasales.
La relación del calibre vascular arteriola-vénula es de 2:3; es decir, la vénula es un poco más ancha.
Los cambios arteriolares de la hipertensión son derivados del vasoespasmo mientras los cambios arterioloscleróticos se producen por engrosamiento de la pared arteriolar.
[toc]
Pero la hipertensión también favorece los cambios esclerosos y es imposible separarlos del todo.
Esclerosis de los vasos retinianos
No suele aparecer en jóvenes ni en personas sanas menores de 50 años. La esclerosis vascular retiniana se manifiesta por:
Aterosclerosis y arteriolosclerosis
Los cambios de aterosclerosis se observan en la íntima de las arterias coroideas, ciliares y peripapilares con depósito de lípidos, calcificación y fibrosis que hacen disminuir la luz del vaso y favorece las trombosis.
La arteriolosclerosis se caracteriza por engrosamiento de la arteriola con hiperplasia endotelial, hialinización y aumento progresivo de tejido elástico (formando capas concéntricas con aspecto de cebolla) en la íntima y engrosamiento de la capa media por hipertrofia o fibrosis muscular.
Dichos cambios son propios de la evolución (arteriolosclerosis involucional o senil) pero se aceleran con la hipertensión y la diabetes.
Alteraciones del reflejo luminoso arteriolar
En las arteriolas normales no se ve la pared, sólo es visible la columna de eritrocitos con un reflejo luminosos en su centro.
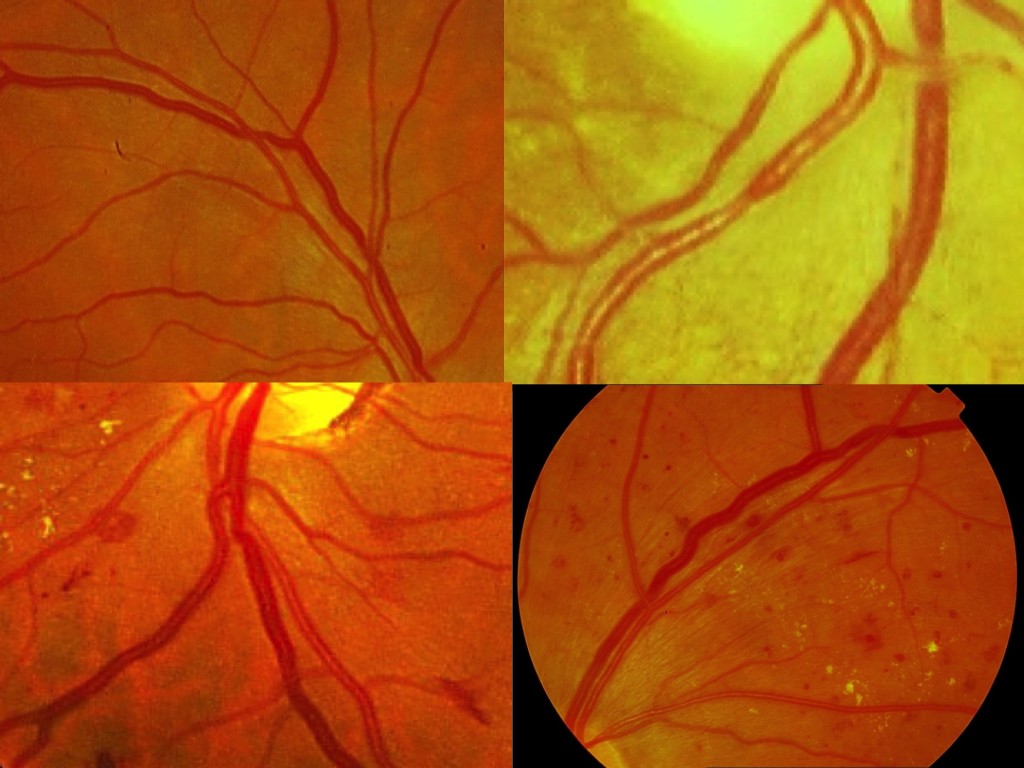
Con las arteriolas esclerosadas aumenta el grosor de la pared y el reflejo luminoso es más ancho, menos brillante y más difuso (primer signo de arteriolosclerosis).
Luego el reflejo toma una tonalidad rojo-amarronada (hilo de cobre). Si la esclerosis avanza las arteriolas se estenosan, se deja de ver la columna de sangre y el reflejo se hace ancho, pálido y blanquecino (hilo de plata).
La relación del calibre arteriolovenular es de 2:3 (vénula más ancha).
Fenómenos arteriolo-venulares
Entrecruzamiento
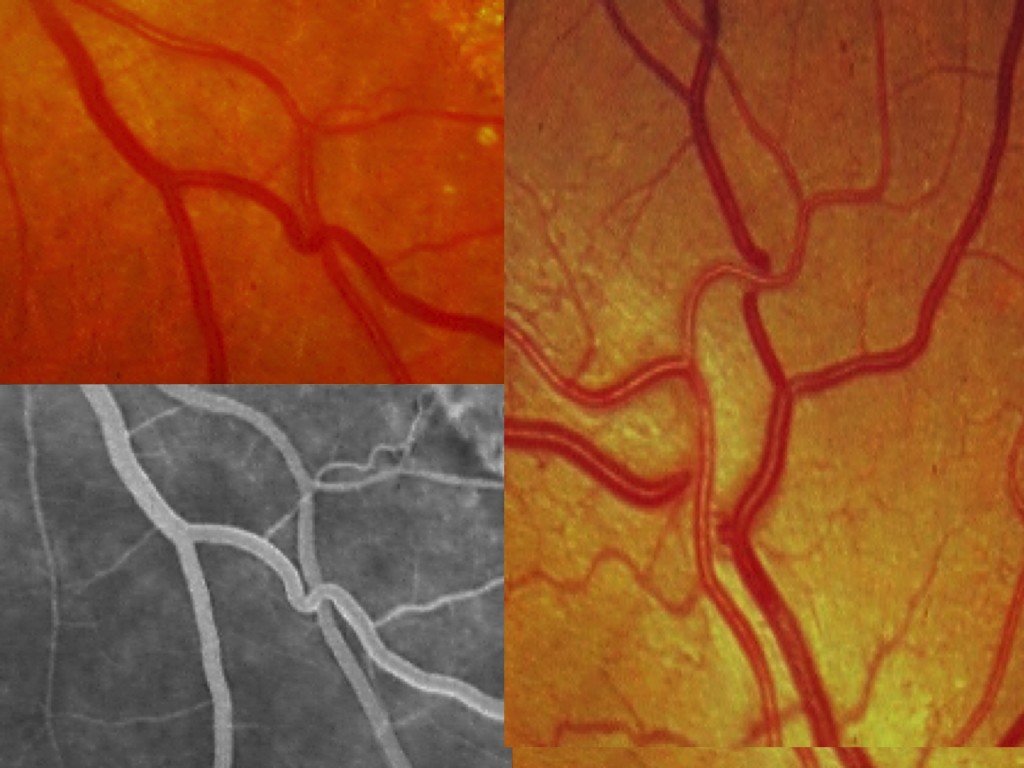
Normalmente en los entrecruzamientos, la arteriola y la vénula (más anterior) poseen una capa adventicia común.
Si existe esclerosis, las arteriolas pierden su trasparencia, se endurecen y presionan sobre las venas en los cruces.
También prolifera el tejido glial perivascular y la vena comprimida se vuelve pálida hasta ocultarse a ambos lados de la arteriola que cruza signo de Gunn.
En ocasiones, la vénula se dilata por congestión hacia la zona periférica del cruce (fenómeno de estancamiento). A veces, la vénula, que normalmente cruza la arteriola de forma oblicua, se curva en forma de S o de U y ambos vasos se cruzan en ángulo recto signo de Salus, con cierta palidez u ocultación de la vénula a ambos lados.
Calibre, curso y envainamiento
Las arteriolas esclerosadas, suelen seguir un curso más recto de lo habitual, se ramifican en ángulos más agudos y varían de calibre. Las vénulas varían de calibre y se hacen flexuosas. La alteración del tejido subendotelial o de la adventicia dan a las arteriolas un aspecto blanquecino envainamiento vascular que si progresa mucho puede ocultar la columna hemática.
Retinopatía hipertensiva
Hipertensión
Existe hipertensión cuando la presión sistólica es ≥ 140 mm Hg y/o la diastólica ≥ 90 mm Hg o se toman hipotensores. La RH aparece en la hipertensión primaria o idiopática (90% de los casos) y en la secundaria a feocromocitoma, eclamsia, coartación de aorta y enfermedades renales o suprarenales. En la hipertensión se puede afectar la coroides, la retina, el nervio óptico y los nervios craneales de la motilidad extrínseca produciendo parálisis y diplopia. La RH es usualmente bilateral y asintomática aunque puede causar deficiencia visual.
Hipertensión crónica
Produce áreas de constricción en las arteriolas retinales, esclerosis, hemorragias en llama, exudados blandos, macroaneurismas, oclusiones arteriales o venosas tanto centrales como de rama y raras veces neovascularización.
Hipertensión aguda maligna
Aumento brusco de la presión sanguínea con necrosis arteriolar fibrinoide y papiledema. Sin tratamiento un 90% de los pacientes mueren en 1 año.
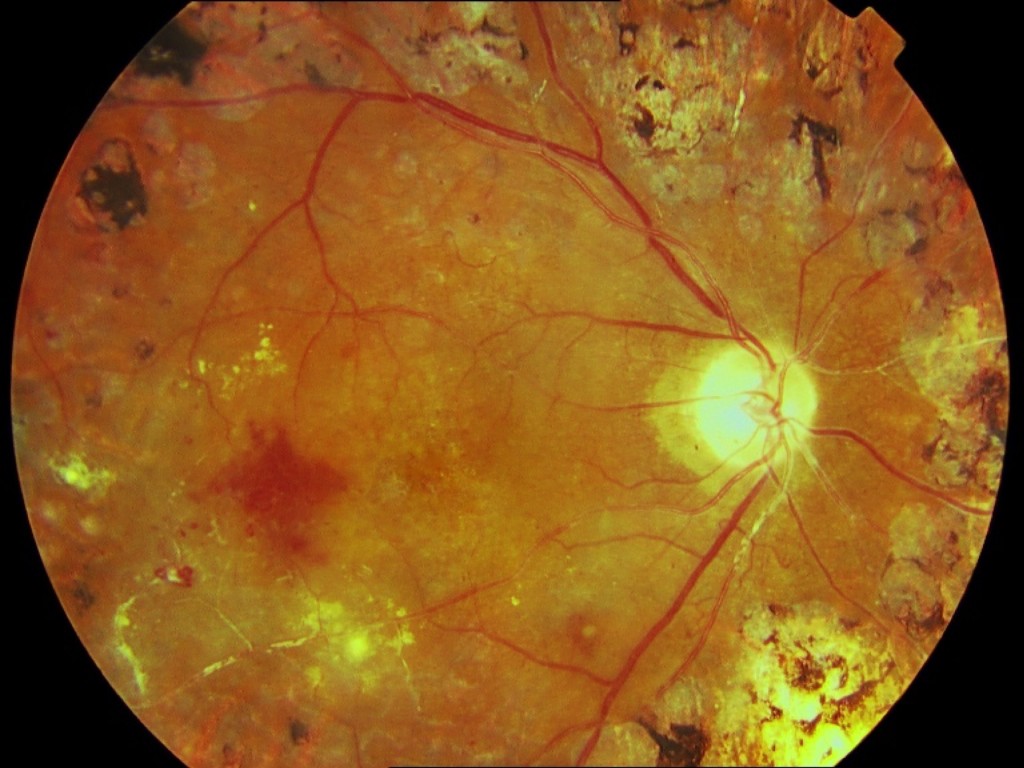
La retina presenta cambios hipertensivos de grado IV con exudados duros en forma de estrella macular, edema retiniano, hemorragias en llama, exudados blandos y edema de papila usualmente en hipertensiones muy altas.
Las arteriolas retinales pueden aparecer normales. En la fase aguda se observa atrofia coriorretinal focal con zonas de no perfusión coroidea y necrosis fibrinoide de la coriocapilar con depósitos amarillentos hiperfluorescentes secundarios en el EPR (nódulos de Elshnig) que se pigmentan o depigmentan en cuestión de semanas.
Se debe bajar la presión gradualmente para evitar la pérdida visual y los síncopes.
Retinopatía hipertensiva
La Retinopatía Hipertensiva, presenta una gradación de cambios:
- Angiopatía retiniana.
- retinopatía extravascular.
- neurorretinopatía.
Angiopatía retiniana
Las alteraciones vasculares son las primeras en aparecer e incluyen la reacción vasoespástica de la hipertensión aguda verdadera respuesta hipertensiva y la respuesta arterolosesclerótica de la hipertensión crónica.
Estenosis arteriolar
Es la clave de la retinopatía hipertensiva, más propio de la hipertensión crónica pues la aguda produce pocos cambios arteriolares. La hipertensión crónica suele tardar años en provocar lesiones visibles en el fondo de ojo pero favorece la esclerosis vascular. Disminuye el calibre arteriolar y la relación arteriolo-venular.
El estrechamiento focal se atribuye a áreas de espasmo de la pared arteriolar y puede ser reversible pero si persiste puede ser debido a edema o fibrosis localizada de la pared.
El estrechamiento de las arteriolas retinales puede ser generalizado o localizado y es casi siempre bilateral. El efecto es más evidente en jóvenes sin esclerosis vascular.
En esta fase, la visión no está alterada. Ninguno de estos efectos es exclusivo de la hipertensión, pues se observan también en ancianos normotensos.
La mayoría de oftalmólogos dan poco valor a los reflejos luminosos vasculares. La manifestación ocular más frecuente es el estrechamiento de las arteriolas retinales, evidente en jóvenes por autorregulación pero no en personas mayores con fibrosis y rigidez vascular.
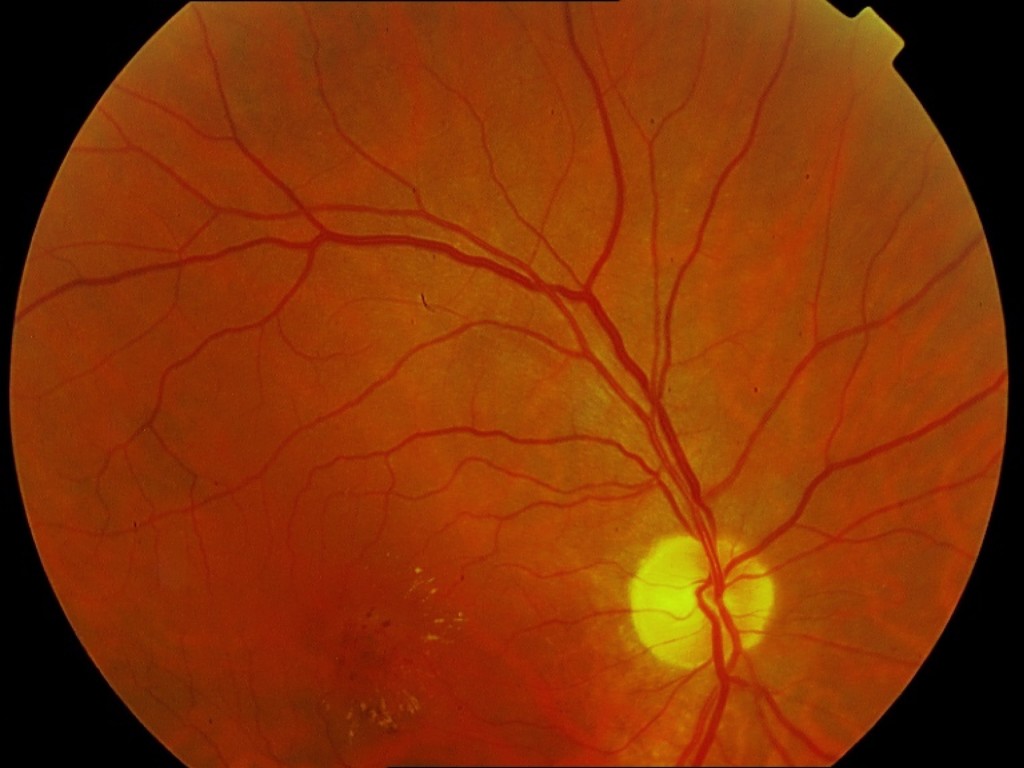
Retinopatía extravascular
La hipertensión sistémica, especialmente si es alta y prolongada, puede alterar la permeabilidad vascular, con pérdida de plasma y sangre.
Clínicamente se aprecian microaneurismas, edema, hemorragias y exudados blandos y duros que a veces confluyen hasta formar una estrella macular en disposición radiada alrededor de la fóvea.
Existe una asociación de microaneurismas, exudados blandos y áreas de no perfusión. Los macroaneurismas aparecen la mayoría de veces (75%) en hipertensos y son más frecuentes en mujeres (70%).
La visión central se reduce según la afectación macular.
Al normalizar la tensión arterial, el edema suele desaparecer rápidamente, las hemorragias y los exudados blandos lo hacen en semanas mientras los exudados duros y la estrella macular no remiten o lo hacen de forma paulatina (meses) dejando muchas veces alteraciones pigmentarias y disminución de la visión.
Neurorretinopatía
Con la Neurorretinopatía se produce edema papilar con dilatación de los capilares del nervio óptico.
La neurorretinopatía es controvertida pues sólo en algunos casos existe hipertensión intracraneal (papiledema verdadero).
En los otros el edema papilar se atribuye a cambios mecánicos o isquémicos. La visión suele estar deteriorada pero en grado variable según el caso. Si se normaliza la tensión arterial, el edema papilar desaparece rápidamente.
Clasificación
Se han propuesto varias clasificaciones pero tal vez la más empleada sea la de Scheie (1953) que considera por separado los cambios esclerosos e hipertensivos:
Esclerosis arteriolar
Grado I: Ligero aumento del reflejo luminoso arteriolar. Cambios mínimos en los cruces arteriolovenulares.
De grado II: Aumento evidente del reflejo luminoso arteriolar y cambios moderados en los cruces arteriolovenulares.
Grado III: Arteriolas en hilo de cobre y cambios más marcados en los cruces arteriolovenulares.
De grado IV: Arteriolas en hilo de plata y cambios severos en los cruces arteriolovenulares.
Hipertensión
Grado I: Ligera estenosis generalizada de las arteriolas retinianas.
De Grado II: Estenosis arteriolar evidente con áreas localizadas de vasoconstricción.
Grado III: Añade al grado II, edema retiniano, exudados (duros y blandos) y hemorragias.
De Grado IV: Añade al grado III edema del nervio óptico.
Valoración
Los cambios de los grados I y II son crónicos y no se relacionan con las lesiones en otros órganos.
Los cambios funduscópicos de los grupos III y IV son más propios de las hipertensiones agudas y tienen más correlación con los riesgos cardiovasculares. Las presiones diastólicas ≥ 110 mmHg se correlacionan con el grupo III y las ≥ 130 mm Hg con el grupo IV.
Si se controla la hipertensión se resuelven en semanas o meses pero la recuperación visual puede estar limitada por lesiones maculares o del nervio óptico. Sin tratamiento a los 3 años sobreviven el 70% del grupo I, el 62% del grupo II, el 22% del grupo III, y el 6% del grupo IV.
Al mejorar el diagnóstico y tratamiento de la hipertensión ha disminuido la incidencia y severidad de las lesiones retinianas asociados con la hipertensión y han mejorado los índices de supervivencia en todos los grupos.
Hipertensión sistémica y retinopatía hipertensiva
El ojo es el único lugar del organismo donde se observan directamente los vasos sanguíneos y se considera un espejo del estado de la circulación sistémica.
Se han realizado muchos intentos para correlacionar los grados de la retinopatía con las complicaciones hipertensivas en otros órganos y con la supervivencia. Contrariamente a la creencia de muchos clínicos, las conclusiones no son definitivas.
En la hipertensión sistémica los cambios vasculares oculares son muy variados, no se correlacionan con los valores de presión sanguínea sistémica, no siempre desaparecen al normalizar la presión sanguínea y es difícil diferenciar si son consecuencia de la hipertensión o de la edad.
Además, las alteraciones vasculares retinianas no siempre están en relación con las encontradas en otros órganos (cerebro, corazón y riñón). La valoración de la retinopatía varía ampliamente según el observador especialmente respecto a los cruces arteriovenosos y a la estenosis de los vasos retinianos.
Los valores predictivos para la asociación entre hipertensión y retinopatía son bajos (35% a 70%), la asociación entre retinopatía y complicaciones cardiovasculares débil y la asociación entre retinopatía y lesión en otros órganos inconsistente. La Sociedad Europea de la hipertensión recomienda todavía la funduscopia como parte del examen rutinario de los pacientes hipertensos pero cuestiona su valor. Algunos autores creen que no se debería emplear de rutina excepto en hipertensiones agudas.